Verzakking (prolaps)
Gynaecologie
Inleiding
Tijdens het onderzoek door de gynaecoloog is vast komen te staan dat je een zogenaamde ‘prolaps’ (verzakking) hebt. Jouw arts zal je natuurlijk vertellen wat dit precies is en wat de gevolgen ervan zijn. In deze informatie kun je dat nog eens rustig nalezen. Het is de bedoeling dat je de vragen die je na het lezen van de informatie nog hebt met jouw arts bespreekt. Het is wellicht handig om ze op te schrijven en mee te nemen als je de volgende keer op het spreekuur komt.
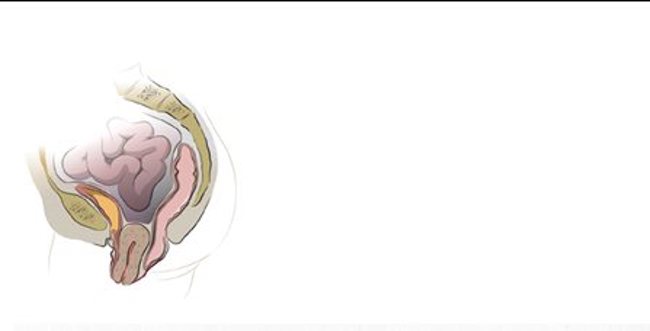
Hoe ziet het vrouwelijke bekken er van binnen uit
Binnen het bekken van de vrouw bestaat een holte waarbinnen drie organen liggen die elk een uitgang hebben naar buiten: de blaas, de baarmoeder en de endeldarm.
De bodem van het bekken wordt gevormd door een grote spier, die als een brede band van voor naar achter loopt. Zo vormt hij een stevige steun voor de bekkenorganen die verder door elastische banden en steunweefsels op hun plaats worden gehouden. In de bekkenbodem zitten drie openingen die, door een aangespannen spier, afgesloten blijven. Eén voor de vagina, één voor de urineleider en één voor de anus (de uitgang van de endeldarm)
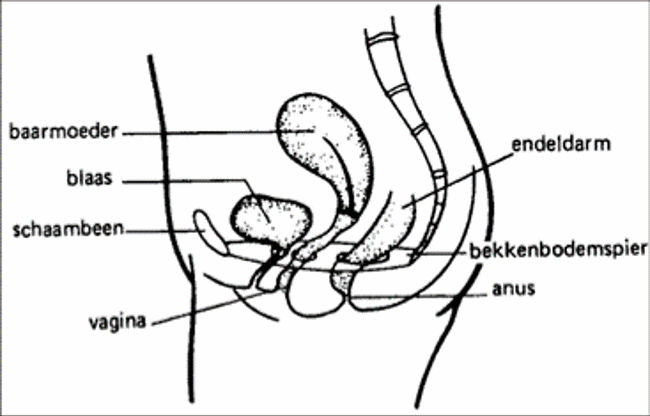
Hoe kunnen de organen verzakken
Wanneer de spieren en steunweefsels worden beschadigd of verslappen, worden de organen onvoldoende gesteund en zakken geleidelijk naar beneden. Soms sluiten de openingen niet meer goed af met alle gevolgen van dien. Oorzaken hiervoor kunnen zijn:
- Sommige vrouwen hebben van nature zwakker bindweefsel.
- Soms is de beschadiging of verslapping een gevolg van zware of snel op elkaar volgende bevallingen waarbij de steunweefsels sterk uitrekken en zelfs in kunnen scheuren.
- Ook het proces van ouder worden maakt dat de elasticiteit van de steunweefsels afneemt.
- De verminderde aanmaak van vrouwelijke geslachtshormonen tijdens de overgang kan hierbij ook een rol spelen. Dit heeft tot gevolg dat de weefsels in de omgeving van de bekkenbodem wat dunner en zwakker worden.
Een aantal andere factoren waardoor de steunweefsels overmatig belast kunnen worden zijn :
- een veel te hoog lichaamsgewicht;
- de gewoonte om hevig te persen bij de stoelgang;
- chronische hevige hoestaanvallen.
Soorten verzakkingen
Er zijn verschillende soorten en gradaties van verzakkingen. In sommige gevallen is een orgaan gedeeltelijk verzakt. Ook kunnen meerdere organen door de zwakke plekken in het steunweefsel heen zakken en op de vagina drukken, waardoor de wanden naar buiten puilen. Aan de voorkant van de schede drukt de blaas dan de wand naar buiten en aan de achterkant is dat de darm.
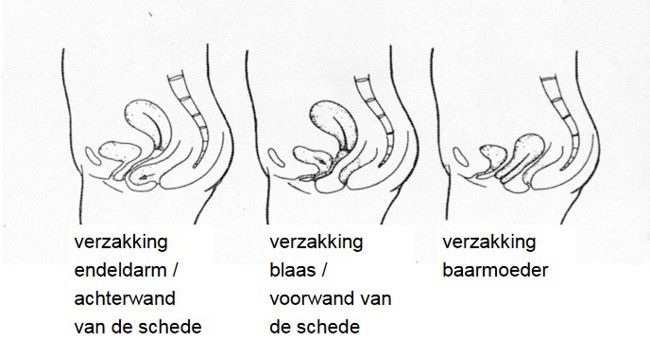
Wanneer in het verleden de baarmoeder reeds is verwijderd kan ook
de top van de schede verzakken.
Wat kun je voelen bij een verzakking
De verschijnselen die zich bij een verzakking voordoen, kunnen heel verschillend zijn. Dit is afhankelijk van het orgaan en de mate waarin het verzakt is. Een zwaar en drukkend gevoel in de onderbuik of tussen de benen na lang staan is een veel voorkomende klacht. Ook komt vaak vermoeidheid voor en een zeurende pijn laag in de rug. Men heeft soms ook het gevoel dat er van onderen iets ‘uithangt’.
Verzakking van de endeldarm/achterwand van de schede
Het belangrijkste gevolg van een verzakte endeldarm is verstopping. De darmwand vormt een uitstulping in de vagina die te voelen is bij inwendig onderzoek. Hierin verzamelt zich telkens de ontlasting die daar verhardt en verstopping veroorzaakt. Soms voelt men tijdens het persen deze uitstulping via de schede naar buiten komen.
Verzakking van urineleider en blaas/voorwand van de schede
Wanneer de omgeving van de blaas niet meer voldoende wordt gesteund, verzakt meestal eerst de urinebuis, het kanaaltje waardoor de urine van de blaas naar buiten stroomt. Normaal staan de urinebuis en de blaas in een bepaalde hoek ten opzichte van elkaar. Juist omdat deze hoek van het grootste belang is voor het kunnen ophouden van de urine is één van de eerste klachten dat ongewild urine verloren wordt. Dat gebeurt vooral bij een inspanning, bukken of tillen, maar ook bij niezen, hoesten of lachen (stressincontinentie). Soms verzakt de blaas dermate dat hij een uitstulping vormt die te zien en te voelen is vlakbij de vagina-opening. De blaas kan dan niet meer helemaal geleegd worden. Het beetje urine dat steeds in de blaas overblijft vormt een voedingsbodem voor bacteriën zodat blaasontsteking vaak het gevolg is. Bovendien houdt men steeds het gevoel dat men nodig moet plassen en dit kan erg lastig zijn.
Verzakking van de baarmoeder
De steunweefsels en banden waarmee de baarmoeder normaal op zijn plaats gehouden wordt, kunnen zo uitrekken dat de baarmoeder geleidelijk in de vagina zakt. In ernstige gevallen kan de baarmoederhals zelfs uit de vagina steken. Deze aandoening kan soms last veroorzaken bij geslachtsgemeenschap. De baarmoederhals vormt dan een belemmering zodat de penis niet ver genoeg meer naar binnen kan.
Wat is er aan verzakkingen te doen
- Fysiotherapie
Bij lichte verzakkingen kunnen oefeningen van de bekkenbodemspieren soms helpen. Vaak wordt doorverwezen naar een speciale bekkenbodemfysiotherapeut, die je bij de oefeningen van de bekkenbodemspieren kan begeleiden. - Hormonen
Wanneer een lichte verzakking ontstaat tijdens de overgangsjaren kan een behandeling met hormonen soms een gunstige invloed hebben op spieren en steunweefsels. - Pessarium ( ring)
In sommige gevallen kan een pessarium uitkomst bieden. Het is een ring van rubber of kunststof die helemaal achterin de vagina wordt geplaatst om de baarmoeder en de schedewanden steun te geven. De ring moet regelmatig gecontroleerd en schoongemaakt worden. Dat kan bij de huisarts of gynaecoloog. Sommige vrouwen kunnen dat ook zelf. De ring rust op de bekkenbodemspieren aan de achterkant en het schaambeen aan de voorkant van de schede. - Operatie
In een aantal gevallen zal een operatie noodzakelijk zijn. Daarbij wordt het steunweefsel ingekort en de organen opnieuw in de buikholte ‘opgehangen’ in hun juiste stand. Soms wordt als extra ondersteuning een oplosbaar ‘matje’ geplaatst. Wanneer de vrouw de overgangsjaren voorbij is of in geen geval meer kinderen wil, wordt soms een ernstig verzakte baarmoeder weggenomen. Hierover kun je meer lezen in de desbetreffende folder.
Hoe verloopt de operatie
De operatie gebeurt onder algehele of epidurale anesthesie (ruggenprik) en wordt meestal uitgevoerd via de vagina, zodat er geen litteken te zien is. Bij een verzakking van de urinebuis of de blaas wordt soms een bandje geplaatst wat uitkomt in de liezen of in de buik.
Soorten anesthesie
Er zijn twee soorten anesthesie mogelijk. Tot welke anesthesie besloten wordt is afhankelijk van jouw wensen, die van de gynaecoloog en de lichamelijke conditie waarin je verkeert.
Algehele anesthesie
Bij algehele anesthesie "slaap" je en merk je niets tijdens de operatie. Je krijgt een infuusnaald in de arm waardoor medicamenten worden ingespoten. Als je "slaapt", wordt een buisje in de luchtpijp gebracht om de ademhaling te ondersteunen. Na de operatie kun je hierdoor wat keelpijn hebben.
Epidurale (spinale) anesthesie, de zogenaamde "ruggenprik"
Hierbij wordt door middel van een ruggenprik alleen het onderlichaam verdoofd. Je bent tijdens de operatie wakker. Je kunt wel een slaapmiddel krijgen om wat weg te doezelen. Een ruggenprik geeft bij een operatie via de schede een zeer goede pijnstilling.
Wie voert de operatie uit
In principe wordt de operatie uitgevoerd door de gynaecoloog bij wie jij onder behandeling bent. Soms kan het echter om organisatorische redenen voorkomen dat de operatie door een andere gynaecoloog uitgevoerd wordt. Dit gebeurt uitsluitend na overleg met jou. Dat betekent niet dat de operatie hierdoor anders wordt uitgevoerd. Mocht je bezwaren hebben tegen behandeling door een andere gynaecoloog, dan adviseren wij jou dit van tevoren kenbaar te maken.
Voorbereiding op de operatie
Als je tot een operatie hebt besloten, zal de gynaecoloog de verdere gang van zaken met jou bespreken. Meestal vindt eerst poliklinisch onderzoek plaats: bloedonderzoek, soms een longfoto, een hartfilmpje (ECG) en een algemeen lichamelijk onderzoek.(afhankelijk van jouw leeftijd en conditie) Als je buitenshuis werkt moet je rekening houden met tenminste zes weken ziekteverzuim.
Het verblijf in het ziekenhuis
Meestal ga je de dag van de operatie naar het ziekenhuis. Een verpleegkundige ontvangt jou en kan eventueel nog vragen beantwoorden. Je kunt een medicijn vragen om de nacht voor de operatie goed te slapen. Als je 's ochtends geopereerd wordt, mag je de nacht tevoren vanaf 24.00 uur niets meer eten of drinken. Word je 's middags geholpen dan mag je 's ochtends om 7.00 uur nog een licht ontbijt (thee en beschuit). Als het tijd is, word je in bed naar de ombedruimte gebracht. Hier mag je overstappen op een operatietafel (een harde tafel). Daarna krijg je anesthesie zoals tevoren met de anesthesist is afgesproken.
Na de operatie word je wakker in een uitslaapkamer. Via een infuus krijg je vocht toegediend. Vaak is ook een katheter in de blaas gebracht, plassen gaat via dit slangetje. Vaak is er een gaasverband (tampon) in de schede aangebracht. Als je goed wakker bent, ga je weer terug naar de afdeling. De zorg is in het begin intensief. Bloeddruk, polsslag en eventueel vloeien worden regelmatig gecontroleerd. Tegen de pijn krijg je medicijnen. Je kunt daar ook altijd om vragen.
Je kunt de volgende dagen wat spierpijn hebben van het liggen op de harde operatietafel. Je mag op de eerste dag na de operatie eerst alleen wat drinken. Als het goed gaat mag je licht verteerbaar voedsel innemen en later weer normaal eten. Als je winden moet laten is dit een positief teken: de darmen komen weer op gang. De dag van de operatie blijf je nog in bed. De volgende dag mag je alweer voorzichtig uit bed. Het infuus wordt meestal de dag na de operatie verwijderd. De tampon blijft 24 uur zitten en wordt dan verwijderd. Schrik niet van de lengte, soms is dit gaas een paar meter lang. Nadat deze verwijderd is, kun je nog wat bloederig vocht via de vagina verliezen. Dat houdt vanzelf op als de wondjes genezen zijn. De katheter wordt meestal verwijderd de dag na de operatie. Vlak na de operatie kan het zitten pijnlijk zijn. Dit wordt langzamerhand minder. Je ziet dagelijks een gynaecoloog. Heb je nog vragen, aarzel dan niet deze te stellen. Hoe lang je in het ziekenhuis moet blijven hangt af van de ingreep en hoe snel je herstelt. Doorgaans blijf je ongeveer 1-3 dagen na de operatie in het ziekenhuis. Gewoonlijk kom je dan na zes weken voor controle op de polikliniek.
Mogelijke complicaties
- Omdat het weefsel slapper wordt naarmate de leeftijd vordert kunnen verzakkingklachten opnieuw optreden. Ook al heeft een operatie plaatsgevonden. Dit gebeurt bij 25-30% van de gevallen.
- Doordat er wat langer een katheter in de blaas kan zitten na de operatie, ben je vatbaarder voor een urineweginfectie.
- Een operatie gaat altijd gepaard met bloedverlies. Er kan een nabloeding optreden ter plaatse van de wond. Meestal wordt zo'n bloeduitstorting door het lichaam zelf weer opgenomen, maar dat vergt een langere periode van herstel. Bij een ernstige nabloeding is soms een tweede operatie nodig. Deze complicatie komt zeer zelden voor.
- Ook met het opereren zelf kan iets misgaan. De blaas of de darmen kunnen per ongeluk beschadigd worden. Dit is wel te verhelpen, maar het vraagt om extra zorg. Dit komt zeer zelden voor.
Herstel na de operatie
In het ziekenhuis heb je misschien het gevoel dat je heel wat kunt, maar eenmaal thuis valt dat vaak tegen. Je bent sneller moe en kunt minder aan dan je verwacht. Het beste kun je toegeven aan de moeheid en extra rusten. Niet te hard van stapel lopen; jouw lichaam geeft aan wat je kunt en wat niet. Ernaar luisteren is belangrijk. De duur van het uiteindelijke herstel verschilt van vrouw tot vrouw. Sommige vrouwen zijn na zes weken hersteld, bij anderen duurt het langer voordat zij zich weer ‘de oude’ voelen.
Leefregels
- Douchen mag je gerust. Sommige gynaecologen vinden het beter om nog geen bad te nemen zolang je vloeit. Je kunt dit bespreken met jouw eigen gynaecoloog.
- De eerste zes weken na de operatie moet je vooral zwaar tillen vermijden, dus geen vuilniszakken, emmers water of zware boodschappentassen tillen. Ook kun je beter geen kleine kinderen optillen.
- Het is evenmin goed om je teveel uit te rekken zoals bij het ramen wassen.
- Lichte werkzaamheden, zoals koken en afwassen, kun je geleidelijk aan weer gaan doen.
- Je zult merken dat je langzamerhand steeds sterker en minder snel vermoeid wordt. Na twee maanden kun je meestal alle werk weer aan.
- Wat betreft jouw seksuele relatie is het belangrijk om te weten dat alle
wondjes genezen zijn zodra er geen bloederige afscheiding meer is. Dat wil zeggen dat je acht tot tien weken na de operatie weer normaal geslachtsgemeenschap kunt hebben. Bedenk wel dat de eerste keer wat gevoelig kan zijn.
Heb je nog vragen?
Deze informatie is niet bedoeld als vervanging van mondelinge informatie, maar als een aanvulling hierop. Hierdoor is het mogelijk om alles nog eens rustig na te lezen.
Heb je nog vragen, neem dan contact op met
polikliniek gynaecologie, telefoon: 040 - 286 48 20.