Informatie rondom anesthesie, pijnstilling en de operatieafdeling
Anesthesiologie
Inleiding
Voordat je geopereerd wordt, is het belangrijk dat je weet wat je te wachten staat. De operateur, de anesthesioloog en hun teams zullen je dan ook zo goed mogelijk mondeling hierop voorbereiden. Het is echter ook belangrijk, dat je het nog eens rustig na kan lezen. Daarvoor heb je al informatie gehad over jouw specifieke operatie en in aanvulling hierop kan je nu over de anesthesie, de pijnstilling en de operatieafdeling lezen.
1. Wat is anesthesie?
Anesthesiologie is de wetenschap die zich met de anesthesie bezighoudt. Anesthesie is een toestand van verdoving waarin je pijn niet meer kan voelen. Er zijn verschillende anesthesietechnieken:
- Algehele anesthesie
Bij deze vorm van verdoving slaap je en ben je je van niets bewust; dit wordt ook wel narcose genoemd. - Plaatselijke of locoregionale anesthesie
Hierbij wordt in principe alleen een deel van jouw lichaam verdoofd en verslapt - Sedatie
Dit kan als toevoeging gegeven worden bij regionale anesthesie waarbij je slaapmedicatie via het infuus krijgt, zodat je comfortabel, maar wel wekbaar bent gedurende de operatie. Sommige kleine ingrepen kunnen onder alleen sedatie gedaan worden, wanneer dit bij jou van toepassing is wordt dit tijdens de preoperatieve anesthesiologische screening besproken.
Of je in aanmerking komt voor sedatie, algehele anesthesie of locoregionale anesthesie hangt af van de aard van de operatie en van jouw gezondheidssituatie. De anesthesioloog bepaalt de uiteindelijke anesthesietechniek, maar hij/zij zal uiteraard zoveel mogelijk met jouw voorkeur rekening houden.
2. Wat is belangrijk bij anesthesie?
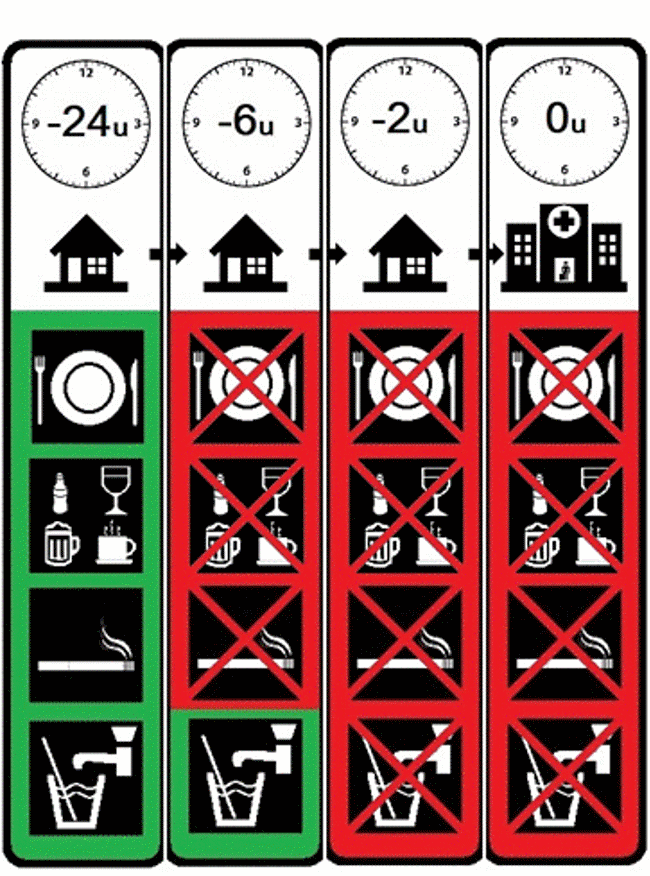
Nuchter zijn
Het is van groot belang dat je nuchter bent voor de operatie.
- Tot 6 uur voor de opnametijd mag je eten, drinken en roken.
- Tot 2 uur voor de opnametijd mag je alleen nog water drinken.
Het is belangrijk om nuchter te zijn, zodat jouw maag leeg is. Als dat niet het geval is, kan er eten of drinken dat nog in de maag zit, tijdens of rondom de ingreep in jouw longen terecht komen. Dat kan leiden tot een zeer ernstige longontsteking en problemen met de ademhaling. Daarom is het van groot belang dat je je aan de nuchterheidsvoorschriften houdt. Ter verduidelijking is onderaan deze informatie een pictogram weergegeven waarin het nuchterbeleid nogmaals wordt weergegeven.
LET OP: Als je bovenstaande voorschriften niet opvolgt, kan dit betekenen dat de ingreep niet doorgaat.
Medicatie
De medicatie die is aangegeven met “doorgaan” op het medicatieoverzicht dat naar je wordt toegestuurd of is meegegeven tijdens het gesprek bij de preoperatieve anesthesiologische screening, dien je op de dag van de operatie met een klein slokje water in te nemen. Voor de overige medicatie vragen wij je de instructies te volgen, die aangegeven staan op het eerder genoemde medicatieoverzicht. Op de dag van de ingreep is het van belang om jouw medicatie en jouw toegestuurde medicatieoverzicht mee te nemen naar het ziekenhuis.
Anticonceptie
Medicatie die gegeven is tijdens de anesthesie kan ervoor zorgen dat jouw hormonale anticonceptie verminderd werkzaam is. Daarom dien je gedurende 7 dagen na de operatie aanvullende anticonceptie (zoals een condoom) te gebruiken om de kans op een zwangerschap te verminderen.
Cosmetica en huidverzorging
Wil je vóór jouw opname make-up van jouw gezicht en nagellak (ook doorzichtige) van jouw vingers en tenen verwijderen. Als je gel -of acrylnagels draagt dan dien je tenminste één vinger van elke hand, bij voorkeur de wijsvinger, vrij te maken van deze kunstnagels, zodat wij het zuurstofgehalte in het bloed op betrouwbare wijze continu kunnen monitoren. Ook willen wij je vragen om op de dag van de operatie geen bodymilk, of bodylotion te gebruiken, omdat onder andere onze ECG-stickers (monitoring van de hartslag) anders niet goed blijven plakken.
Hulpmiddelen
Bril, contactlenzen, gehoorapparaat en gebitsprotheses moeten uit of af zijn wanneer je naar de operatieafdeling gebracht wordt. Het is daarom raadzaam voor genoemde hulpmiddelen een brillenkoker en/of hoesje mee te nemen. Wanneer je thuis een CPAP apparaat of MRA beugel gebruikt, dien je deze ook mee te nemen bij opname en na afloop van de operatie in het ziekenhuis en thuis goed te gebruiken.
Toilet
Zorg dat je goed hebt uitgeplast vlak voor je naar de operatiekamer wordt gebracht.
Allergieën
Het is belangrijk om alle allergieën te vermelden bij de preoperatieve anesthesiologische screening en tijdens jouw opname. Het is belangrijk om naast de allergieën voor medicatie, ook allergieën voor bijvoorbeeld voedingsmiddelen te melden (deze kunnen ook van belang zijn).
3. Anesthesie technieken
3.1 Algehele anesthesie
Algehele anesthesie is meer dan alleen ‘in slaap maken’. Er moeten hierbij (afhankelijk van de soort ingreep) een aantal doelen worden bereikt:
- je mag geen pijn voelen tijdens de operatie;
- je mag niets merken tijdens de operatie/ je moet bewusteloos zijn;
- de vitale functies moeten stabiel blijven.
Bij sommige ingrepen zijn de volgende doelen ook van toepassing:
- jouw spieren moeten ontspannen zijn;
- al jouw onbewuste reflexen moeten worden onderdrukt.
De zorg tijdens algehele anesthesie
Je krijgt voor elk eerder genoemd doel een apart middel toegediend via het infuus. Tijdens het toedienen van de medicatie, wordt er een kapje met zuurstof boven jouw mond gehouden, daarna val je al snel in slaap.
De anesthesioloog en de anesthesiemedewerker controleren onder andere jouw ademhaling, hartslag (ECG), bloeddruk en de hoeveelheid zuurstof in jouw bloed (saturatie). Op grond daarvan zal de anesthesioloog de anesthesie heel nauwkeurig bijsturen. Zo nodig worden bepaalde lichaamsfuncties (bijvoorbeeld jouw ademhaling) tijdelijk overgenomen. Vocht- en bloedverlies kunnen worden aangevuld. Pijn wordt bestreden met pijnstillende medicatie en/of een locoregionale anesthesietechniek.
Tijdens de algehele anesthesie wordt er ondersteuning geboden bij het ademhalen, waardoor er gebruikt gemaakt wordt van een beademingsbuisje. Welk soort beademingsbuisje er wordt gebruikt is afhankelijk van de ingreep. Een endotracheale tube wordt in de luchtpijp ingebracht (voorbij de stembanden). Het larynxmasker wordt voor de luchtpijp geplaatst. Dit hulpmiddel wordt geplaatst wanneer je diep in slaap bent en wordt weer verwijderd wanneer je weer zelfstandig kan ademhalen, net voordat je alert wakker wordt. Wanneer het toedienen van de medicatie gestopt wordt, ontwaak je ook weer uit de algehele anesthesie.
Op de recovery, na de operatie, wordt middels een bladderscan gekeken naar de inhoud van de blaas en wordt je verder geobserveerd en gemonitord. Afhankelijk van de inhoud van de blaas kan er besloten worden om eenmalig te katheteriseren, om overvulling van de blaas te voorkomen. Bij langere ingrepen kan er om die reden gekozen worden voor een blaaskatheter gedurende de ingreep.
Bijwerkingen en/of complicaties van algehele anesthesie
Algehele anesthesie is tegenwoordig zeer veilig. Maar ondanks alle zorgvuldigheid zijn complicaties niet altijd te voorkomen. Complicaties die onder andere mogelijk zouden kunnen optreden zijn:
- Misselijkheid en/of braken.
- Keelpijn en heesheid (vanwege het larynxmasker of de endotracheale tube).
- Gebitsschade (wanneer het inbrengen van het larynxmasker of de endotracheale tube erg lastig is, kan het voorkomen dat er een stukje tand afbreekt).
Voor meer informatie over algehele anesthesie en mogelijke complicaties kan je de website van de vakgroep NVA (Nederlands Vereniging voor Anesthesiologie) raadplegen: www.anesthesiologie.nl/documenten/keuzehulp-anesthesiologie-nva-pfn
3.2 Spinale anesthesie (ruggenprik)
Met deze vorm van locoregionale anesthesie wordt er door middel van lokale verdoving in de rug de onderste lichaamshelft - van ongeveer de navel tot en met de tenen - verdoofd. De prik is doorgaans goed te verdragen. Bij een spinale anesthesie kunnen de benen tijdelijk niet gebruikt worden en het gevoel van pijn is uitgeschakeld. Bij beweging en/of aanrakingen kan dit wel vaag gevoeld worden. Tintelingen in de benen kunnen, naast een warm gevoel in de benen, ook voorkomen.
De zorg tijdens spinale anesthesie
Je dient rechtop te zitten en de schouders zoveel mogelijk te ontspannen. De anesthesioloog zal dan gaan voelen aan de rug waar er moet worden geprikt. Wanneer je tijdens het prikken een “schokje” voelt mag je het aangeven, het is wel van belang om stil te blijven zitten. De anesthesioloog dient de verdoving toe, daarna wordt de naald meteen verwijderd en blijft de verdoving achter. De verdoving wordt door het lichaam zelf weer afgebroken.
De anesthesioloog en de anesthesiemedewerker controleren onder andere jouw ademhaling, hartslag (ECG), bloeddruk en de hoeveelheid zuurstof in jouw bloed (saturatie). Het is van belang om aan te geven wanneer je last krijgt van misselijkheid en/of een licht gevoel in het hoofd. Dit kan veroorzaakt worden door een bloeddrukdaling, die gecorrigeerd kan worden door het toedienen van medicatie en infuusvloeistof. Dit gebeurt via het infuus wat je tijdens de voorbereidingen hebt gekregen.
Wanneer je tijdens de operatie niet volledig wakker wilt zijn, kan je kiezen voor sedatie. Dit houdt in dat je mogelijk beter kan ontspannen. De reflexen blijven aanwezig, zoals de ademhaling. Het is hierbij niet de bedoeling dat je net zoals bij de algehele anesthesie diep in slaap bent, dus tijdens de procedure blijf je wekbaar.
Op de recovery, na de operatie, wordt middels een bladderscan gekeken naar de inhoud van de blaas. Afhankelijk van de inhoud van de blaas kan er besloten worden om eenmalig te katheteriseren, om overvulling van de blaas te voorkomen en wordt je verder geobserveerd en gemonitord. Bij langere ingrepen kan er om die reden gekozen worden voor een blaaskatheter gedurende de ingreep.
Complicaties van spinale anesthesie
Spinale anesthesie is zeer veilig. Maar ondanks alle zorgvuldigheid zijn complicaties niet altijd te voorkomen. Complicaties die onder andere mogelijk zouden kunnen optreden zijn:
- Misselijkheid en/of braken.
- Postdurale punctie hoofdpijn (dit is belangrijk om te melden aan de verpleegkundige of hierover contact op te nemen met de anesthesiologie, achterin deze informatie vind je het telefoonnummer).
- Infectie.
- Bloeding.
- Paresthesieën (pijnscheuten tijdens het prikken).
- Zenuwschade.
Voor meer informatie over spinale anesthesie en mogelijke complicaties kan je de website van de vakgroep NVA (Nederlands Vereniging voor Anesthesiologie) raadplegen:
www.anesthesiologie.nl --> Documenten --> Keuzehulp Anesthesiologie NVA PFN
3.3 Perifere zenuwblokkade
Dit is een vorm van locoregionale anesthesie waarbij een gedeelte van het lichaam (een arm of een been) tijdelijk gevoelloos en krachteloos gemaakt wordt. Dit gebeurt door een verdovingsmiddel rond een zenuw te plaatsen, waardoor de zenuwgeleiding tijdelijk uitgeschakeld wordt.
Eventueel kan er voor gekozen worden om je naast deze verdoving nog een andere vorm van anesthesie bij te geven gedurende de operatie, zoals algehele anesthesie, sedatie of een spinale anesthesie. Dit is afhankelijk van de ingreep.
Een groot voordeel van een zenuwblokkade is dat dit (afhankelijk van de medicatie die wordt gebruikt) 4 tot 24 uur na de operatie een deel van de pijn wegneemt en het de behoefte naar andere pijnmedicatie verlaagd.
Verschillende soorten zenuwblokkades
- Verdoving van schouder/arm/hand (interscaleen, supraclaviculair of axillair blok) Hierbij wordt de zenuwbundel in het hals/schoudergebied of de oksel/bovenarm verdoofd.
- Verdoving van het been/de voet (femoraal of poplitea blok). Hierbij wordt de zenuwbundel in de lies of de knieholte verdoofd.
De zorg tijdens een perifere zenuwblokkade
Op de operatieafdeling krijg je apparatuur aangesloten: de hartmonitor (ECG), bloeddrukmeter en een sensor op de vinger om het zuurstof gehalte in het bloed (saturatie) te meten. Tevens wordt een infuus bij je geplaatst om, indien nodig, medicatie en infuusvloeistof toe te kunnen dienen.
De anesthesioloog zoekt met een echoapparaat de plaats op waar de zenuwen lopen. Vervolgens wordt een naald door de huid geprikt en echogeleid bij de zenuw geplaatst, eventueel met een zenuwstimulator ondersteund waardoor de spieren, die door die zenuw worden aangestuurd, gaan bewegen. Als de naald op de juiste plaats zit plaatst de anesthesioloog het verdovende middel om de zenuw. De naald wordt na het toedienen verwijderd. Korte tijd later merk je dat het betreffende ledemaat gaat tintelen en warm gaat aanvoelen. Later verdwijnt het gevoel en kan je het betreffende ledemaat minder goed of helemaal niet meer bewegen.
De medicatie wordt door het lichaam weer afgebroken, hierdoor komt het gevoel na een aantal uren weer terug.
Soms kan er voor gekozen worden om een kleine katheter (dun slangetje in de buurt van de zenuwbundel) achter te laten, deze katheter wordt een perineurale katheter genoemd. Via de perineurale katheter wordt na de operatie verdovende medicatie toegediend via een PCPA pomp (Patient Controlled Perineural Analgesia), om het pijnstillend effect van het perifere zenuwblok voor langere tijd te continueren. De PCPA pomp is naast de standaard dosering ook nog te bedienen door uzelf. Middels een blauwe knop kan je jezelf een bolus toedienen als dit noodzakelijk is.
Tevens kan er ook een dun kathetertje worden geplaatst in een wond (bijvoorbeeld bij buikoperaties) tijdens een operatie, hierdoor wordt ook verdovende medicatie gegeven door een (elastomeer)pomp, die vanzelf binnen 2 tot 3 dagen leeg loopt. Wanneer dit van toepassing is bij jou, wordt dit vooraf in een gesprek besproken.
Op de recovery, na de operatie, wordt middels een bladderscan gekeken naar de inhoud van de blaas en wordt je verder geobserveerd en gemonitord. Afhankelijk van de inhoud van de blaas kan er besloten worden om eenmalig te katheteriseren, om overvulling van de blaas te voorkomen. Bij langere ingrepen kan er om die reden gekozen worden voor een blaaskatheter gedurende de ingreep.
Bijwerkingen en complicaties van een perifere zenuwblokkade
Een perifere zenuwblokkade is een zeer veilige techniek. Maar ondanks alle zorgvuldigheid zijn complicaties niet altijd te voorkomen.
Complicaties die onder andere mogelijk zouden kunnen optreden zijn:
- Zenuwschade.
- Infectie.
- Bloeding.
Voor meer informatie over een perifere zenuwblokkade en mogelijke complicaties kan je de website van de vakgroep NVA (Nederlands Vereniging voor Anesthesiologie) raadplegen:
www.anesthesiologie.nl --> Documenten --> Keuzehulp Anesthesiologie NVA PFN
4. Pijnstilling (analgesie)
Er zijn tijdens en na de operatie verschillende mogelijkheden om de pijn te verminderen:
4.1 Tabletten, capsules of vloeistof die je moet innemen.
4.2 Pijnstillende medicatie via het infuus.
4.3 Epidurale anesthesie.
De pijnstillende medicijnen (analgetica) kunnen ook gecombineerd worden (multimodale analgesie). De diverse analgetica hebben een verschillende werking, waardoor de doeltreffendheid verhoogd kan worden door ze te combineren.
Hieronder zijn de verschillende mogelijkheden kort toegelicht, voor een uitgebreidere uitleg kan je de bron raadplegen die achterin deze informatie weergegeven staat. De anesthesioloog bepaalt aan de hand van jouw gezondheid en de ingreep die je ondergaat welke methode er wordt toegepast. Dit wordt besproken tijdens het gesprek bij de preoperatieve anesthesiologische screening of op de recovery na de operatie.
4.1 Tabletten, capsules of vloeistof die je moet innemen
Deze pijnstillende medicijnen werken meestal bij alle soorten lichte pijn. Voor ernstige pijn kan het soms onvoldoende zijn.
Voordelen
- Werkt bij de meeste vormen van pijn.
- Geen infuus nodig, je kan ermee naar huis.
Nadelen
- Bij ernstige pijn werkt het niet voldoende.
- Met name bij pijn door ademhaling en beweging is het minder werkzaam.
- Het duurt gemiddeld een half uur voordat de medicijnen werken.
- Als je misselijk bent of moet braken, gebruik je deze middelen liever niet.
4.2 Pijnstillende medicatie via het infuus
Pijnstillende medicatie via het infuus wordt op de operatieafdeling vaak gegeven. Wanneer er sprake is van ernstige postoperatieve pijn, kan er voor gekozen worden om een pomp met opiaten (morfineachtige middelen) aan te sluiten.
Dit heet een PCIA pomp (patient controlled intravenous analgesia), deze pomp kan door de patiënt zelf bediend worden op de afdeling middels de blauwe knop.
Voordelen
- Werkt bij ernstige vormen van pijn.
- Werkt snel in.
- Je kan het meestal zelf bedienen door middel van een drukknop (PCIA pomp).
Nadelen
- je zit vast aan een infuus, hiermee kan je niet naar huis.
- Je kan lastige en ernstige bijwerkingen ervaren van de medicijnen, zoals misselijkheid en braken.
4.3 Epidurale anesthesie
De pijn wordt bestreden met behulp van een epiduraal katheter (dun slangetje) in de rug, dat vóór de operatie wordt ingebracht, middels een prik in de rug. Tijdens het prikken van de epidurale anesthesie word je aangesloten aan de hartmonitor (ECG), bloeddrukmeter en een sensor op de vinger voor het zuurstofgehalte in het bloed (saturatie). Deze techniek wordt gebruikt bij bevallingen, maar kan ook bij operaties aan de longen en de buik worden gebruikt (in combinatie met algehele anesthesie). Na het plaatsen kan er een PCEA pomp (Patient Controlled Epidural Analgesia) op de katheter worden aangesloten waardoor er continu of intermitterend een verdovend middel toegediend wordt om de pijn te bestrijden. Daarnaast kan de patiënt zelf, door de blauwe knop in te drukken, ook verdoving toedienen wanneer de standaard instelling niet voldoende blijkt te zijn.
Voordelen
- Werkt bij ernstige pijn; ook bij pijn die door ademhaling of beweging wordt veroorzaakt.
- Werkt in het operatiegebied.
- Geen invloed op het bewustzijn.
- Werkt snel in.
- Kan tot dagen na de operatie doorgegeven worden.
- Kan zelf bediend worden middels een PCEA pomp (Patient Controlled Epidural Analgesia).
Nadelen
- Risico’s van het prikken/plaatsen (zoals mogelijke zenuwbeschadiging, infectie, bloeding en postdurale punctie hoofdpijn).
- Soms is het plaatsen lastig.
- Je krijgt een infuus en vaak een urinekatheter.
- Bijwerkingen zoals lage bloeddruk en krachtverlies in de benen.
- Verschuiving van de katheter.
5. Operatieafdeling
5.1 Routing
Wanneer je op de operatieafdeling komt voor jouw operatie, leg je een bepaalde route af, welke hieronder weergegeven is:
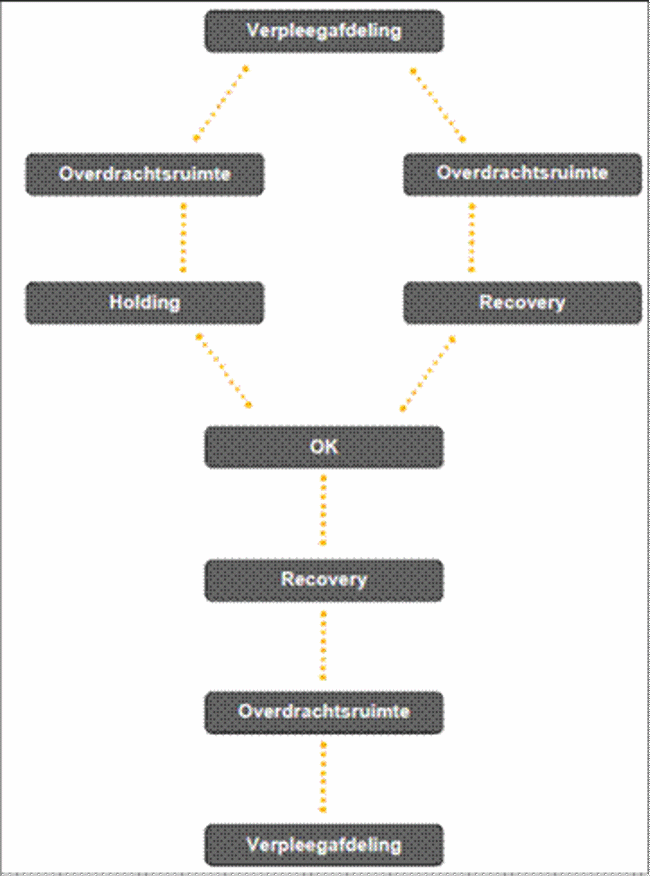
Vanuit de verpleegafdeling word je overgedragen in de overdrachtsruimte aan het personeel van de operatieafdeling en kom je in de holding (voorbereidingsruimte). Daar word je aangesloten aan een hartmonitor (ECG), bloeddrukmeter en een sensor op de vinger om het zuurstofgehalte in het bloed (saturatie) te meten. Ook krijg je hier een infuus. Wanneer je een perifere zenuwblokkade krijgt, kom je binnen via de recovery in plaats van de holding, zodat de perifere zenuwblokkade daar geprikt kan worden en rustig kan inwerken.
Daarna ga je door naar operatiekamer. Hier krijg je algehele anesthesie of spinale anesthesie. Zodra een van deze technieken uitgebreid getest is, kan de operatie beginnen. Je wordt weer wakker gemaakt op de operatiekamer.
Na de operatie word je naar de recovery gebracht. Hier word je geobserveerd en gemonitord. Als je stabiel genoeg bent mag je weer terug naar de afdeling. In de overdrachtsruimte word je weer overgedragen aan de afdelingsverpleegkundige.
5.2 Personeel op de operatieafdeling
De anesthesioloog is verantwoordelijk voor de zorg vóór, tijdens en ná de operatie. Voor de operatie brengt de preoperatieve anesthesiologische screeningsmedewerker samen met de anesthesioloog jouw lichamelijke conditie volledig in kaart. Dit is belangrijk om de risico’s van de gebruikte anesthesietechniek zo klein mogelijk te houden. Tijdens de operatie past de anesthesioloog de afgesproken anesthesie techniek toe en stuurt deze zo nodig bij. Na de operatie zorgt de anesthesioloog ervoor dat je op een comfortabele manier wakker wordt en spreekt daarna adequate pijnstilling met je af.
De anesthesiemedewerker heeft de constante zorg over jou tijdens de operatie voor wat betreft de anesthesie, beademing, hartslag en bloeddruk. Deze constante zorg wordt geleverd onder supervisie van de anesthesioloog. De anesthesiemedewerker assisteert de anesthesioloog tijdens de inleiding en uitleiding van de anesthesie en blijft tijdens de operatie bij jou. Naast de zorg op de operatieafdeling kan de anesthesiemedewerker ook werkzaam zijn als preoperatieve anesthesiologische screeningsmedewerker.
De opererend specialist voert op de operatiekamer de operatie uit. Hierbij krijgt hij/zij assistentie van operatieassistenten. Tijdens een operatie zijn twee à drie operatieassistenten aanwezig die samen met de opererend specialist er voor zorgen dat de operatie voorspoedig verloopt. De operatieassistenten hebben ieder hun kerntaak: instrumenteren, assisteren of omlopen.
Recoveryverpleegkundigen zijn gespecialiseerde verpleegkundigen. Zij bewaken voor, maar voornamelijk na de operatie op de recovery jouw bloeddruk, hartfrequentie en de hoeveelheid zuurstof in jouw bloed. Ook controleren zij jouw wond en er wordt een 'pijnscore' afgenomen. Mede op grond hiervan kiest de anesthesioloog een voor jou geschikte vorm van pijnmedicatie. Er wordt gezorgd dat je geen moment alleen gelaten wordt, totdat je in de sluis weer wordt opgehaald door de afdelingsverpleegkundige. Naast de zorg op de recovery kan de recoveryverpleegkundige ook werkzaam zijn als preoperatieve anesthesiologische screeningsmedewerker.
5.3 Sectio caesarea (keizersnede) op de operatieafdeling
De zwangere patiënt wordt samen met haar partner door de afdelingsverpleegkundige naar de kinderrecovery (aparte ruimte) van de operatieafdeling gebracht. Als de patiënt naar de operatiekamer gebracht wordt, blijven de partner en afdelingsverpleegkundige even wachten totdat de voorbereidingen bij de zwangere patiënt zijn afgerond (zoals het aansluiten van de bewakingsapparatuur, het zetten van de spinale anesthesie en het positioneren van de patiënt). Daarna kunnen de partner en afdelingsverpleegkundige ook naar de operatiekamer komen. Na de keizersnede gaat moeder samen met haar partner en baby weer naar de kinderrecovery (indien de conditie van moeder en baby dit toelaten).
6. Veiligheid en kwaliteitsnormen
Het Anna Ziekenhuis wil jou behandelen in een zo veilig mogelijke omgeving. Daarom hebben wij het Qualicor (voorheen NIAZ) ingeschakeld. Dit is een onafhankelijk instituut dat kwaliteitsnormen voor zorginstellingen opstelt en op hun verzoek toetst. Kijk op www.qualicor.eu.
Om zoals hierboven genoemd je zo veilig mogelijk te kunnen behandelen, wordt er vanuit gegaan dat je alle bijzonderheden in jouw gezondheidssituatie gemeld hebt en zo volledig mogelijk bent geweest. Wanneer je nog aanvullingen hebt of er zijn veranderingen in de gezondheidstoestand of medicatie, dan verneemt het team anesthesiologie dit graag van jou. Ook wanneer je last hebt van ernstige bijwerkingen en/of complicaties na de operatie, welke gerelateerd kunnen zijn aan de anesthesie, kan er contact opgenomen worden met onderstaand telefoonnummer.
7. Vragen
We willen je zo goed mogelijk informeren. Daarom heb je gesprekken met jouw operateur, anesthesioloog of de anesthesiologische screeningsmedewerker. Daarnaast is het handig om nog het één en ander na te kunnen lezen over jouw specifieke operatie, de desbetreffende anesthesietechniek en de gang van zaken op de operatieafdeling. We hopen dat middels deze informatiefolder jouw vragen beantwoord en eventuele onzekerheden weggenomen zijn.
Contact
Als je toch nog vragen hebt over jouw operatie, dan kan je contact met ons opnemen via onderstaand telefoonnummer:
Preoperatieve anesthesiologische screening: 040 - 286 48 10
Je kan onze informatie ook vinden op de website van het Anna Ziekenhuis: www.st-anna.nl/naar-het-ziekenhuis/voorbereiden/patientenfolders/
Voor de uitgebreide informatie over de verschillende anesthesietechnieken kan je de website van de NVA (Nederlandse Vereniging voor Anesthesiologie) raadplegen: www.anesthesiologie.nl --> Documenten --> Keuzehulp Anesthesiologie NVA PFN
Pictogram nuchter blijven